Klinische Leistungsgruppen
Die Einführung der leistungsorientierten DRG-Vergütung war ein erheblicher Eingriff in die Finanzierung von Krankenhäusern. Die DRG-Fallpauschalen führten zu einem Paradigmenwechsel, der auch die Steuerungsmechanismen in Krankenhäusern revolutioniert hat. Werden dokumentierte Leistungen zur Grundlage der Rechnungsbeträge und Verhandlungen über Leistungsentwicklungen zur Grundlage eines Budgets, bedarf es differenzierter und hochwertig aufbereiteter Informationen, um Krankenhäuser und einzelne Leistungsbereiche zu steuern. Dabei bieten das G-DRG-System und die ihm zugrundeliegende Dokumentation eine bis dahin unvorstellbare Transparenz über das Leistungsgeschehen und seine ökonomische Bewertung. Trotz aller Kritik ist das Ausmaß der Verteilungsgerechtigkeit, das über den Einsatz des G-DRG-Systems erzielt wird, international unübertroffen. Im Gegenzug ist jedoch die Komplexität der Krankenhausfinanzierung und des G-DRG-Systems so gestiegen, dass Fehlsteuerungen, die auf einem intuitiven Verständnis der Zusammenhänge basieren, nicht selten sein dürften. Insbesondere dort, wo klinische Leistungen und Prozesse in die DRG-Systematik überführt werden müssen, entstehen in der Praxis viele Probleme.
Es ist längst nicht mehr so, dass klinische Kollektive in dafür spezifischen DRG abgebildet werden. Dies äußert sich nicht nur in den häufig sperrigen Namen von G-DRG, die Begrifflichkeiten verwenden, die bei klinisch tätigem Personal andere Assoziationen wachrufen als unter der DRG-Systematik verstanden werden. Wie kann klinischem Personal schon der Unterschied zwischen „(Bestimmter) komplizierender Konstellation“, „Komplexbehandlung“, „komplexer Prozedur“, „bestimmter/großer/(mäßig) komplexer OR-Prozedur“, „komplexer Operation“ „bestimmten/signifikanten Eingriff“ und „(hoch-/sehr/mäßig-)komplexem Eingriff“ oder zwischen „(hoch-)komplexer Diagnose“, „bestimmter Diagnose“, „(bestimmter) komplizierender Diagnose“ und „(äußerst) schweren Komplikationen und Komorbiditäten“ erklärt werden?
Auch die Betrachtung der operationalisierten DRG-Definitionen in den DRG-Handbüchern hilft kaum weiter, da häufig Fälle, die die jeweilige Definition erfüllen würden, bereits durch vorher im Gruppierungsalgorithmus abgefragte G-DRG „abgefangen“ werden.
Hinter einem klinischen Kollektiv steht daher meist ein mehr oder minder illustres DRG-Portfolio. Ebenso wenig wie klinische Kollektive spezifischen G-DRG zugeordnet werden, bilden G-DRG exklusiv bestimmte klinische Kollektive ab. G-DRG werden nach dem Primat der Gesamtkostenhomogenität gebildet. Sie kondensieren damit häufig sehr unterschiedliche klinische Kollektive (Beispiel: K03B Eingriffe an der Nebenniere bei bösartiger Neubildung oder Eingriff an der Hypophyse, Alter > 17 Jahre), wenn diese vergleichbare Gesamtkosten aufweisen.
So wenig die G-DRG daher zur medizinischen Fallbeschreibung geeignet sind, ist es dennoch wichtig, die relevanten DRG-Kennzahlen als Summen- und Durchschnittwerte (z.B. Casemix, Casemix-Index, Verweildauer, Outlieranteile, Kosteninformationen) für strategisch wichtige und einer Planung zugängliche klinische Kollektive zu kennen.
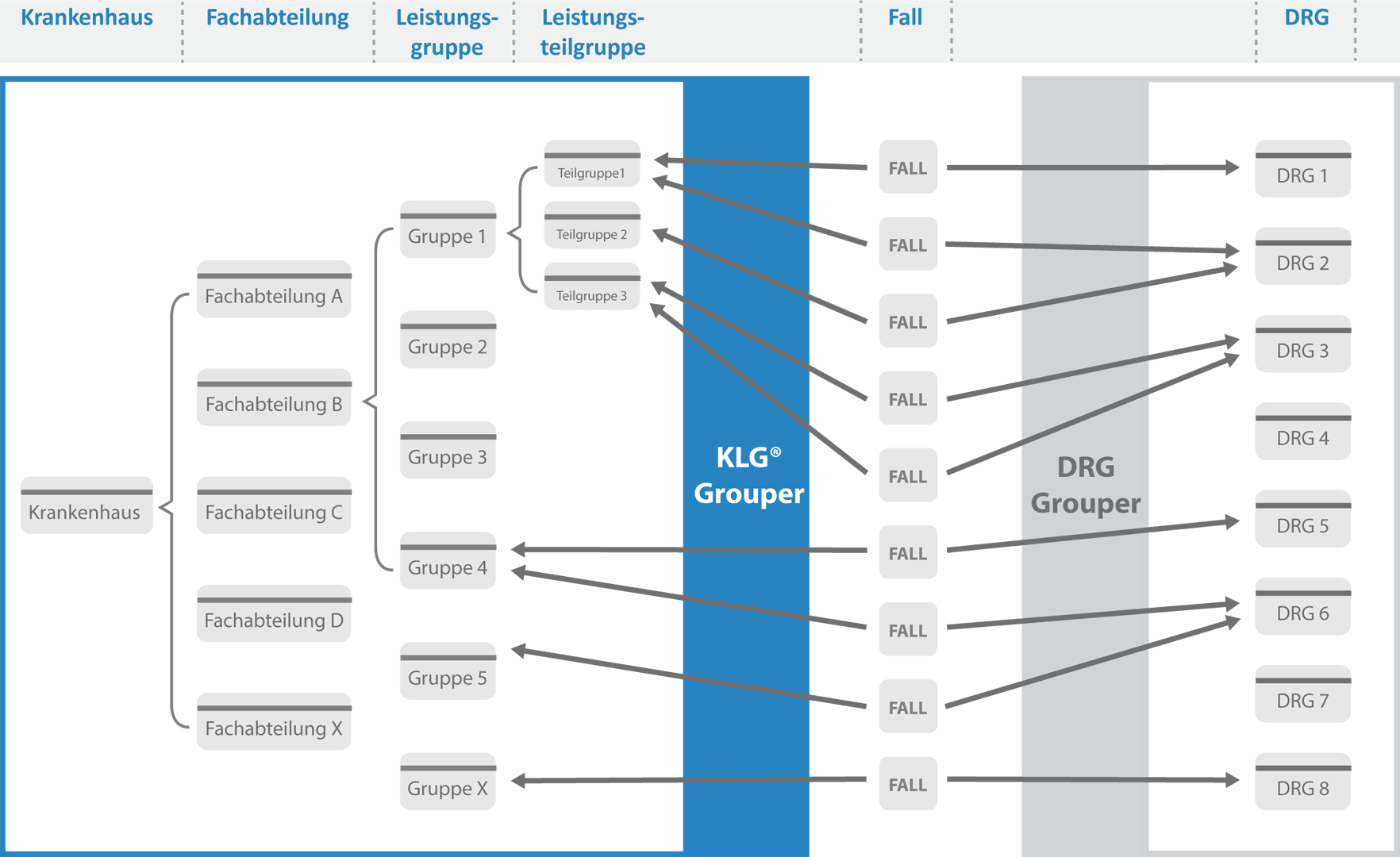
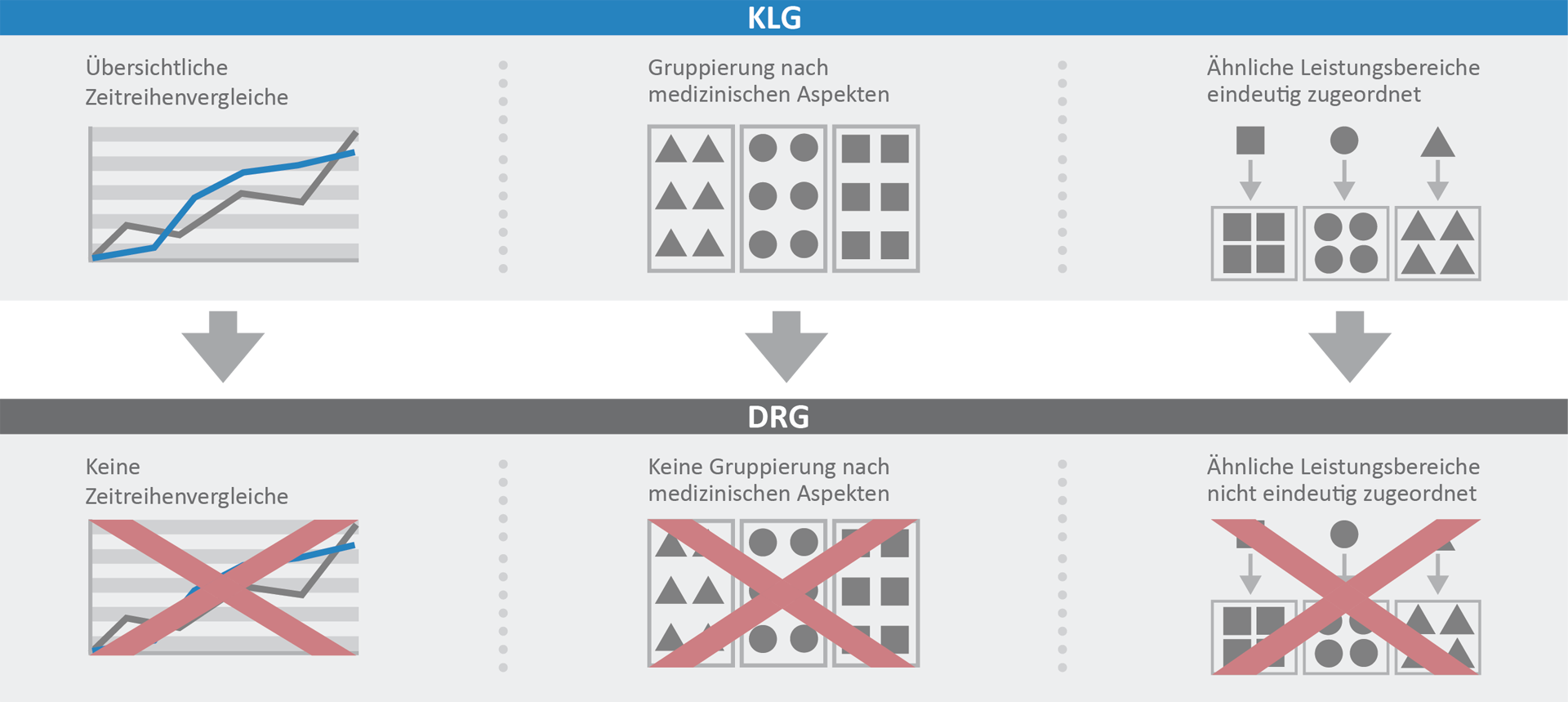
An dieser Stelle helfen die Klinischen Leistungsgruppen (KLG). Sie definieren sich primär medizinisch. Dadurch werden sie von klinisch tätigem Personal intuitiv verstanden. Krankenhausfälle werden nach festen Kriterien den KLG und ihren Untergruppen zugeordnet. Das KLG-System stellt quasi ein eigenes medizinisch definiertes Fallpauschalensystem dar.
Nachdem zu den einzelnen Fällen auch das DRG-Gruppierungsresultat, die effektive Bewertungsrelation und weitere Parameter bekannt sind, können für KLG und ihre Untergruppen neben Fallzahl und mittlerer Verweildauer auch die zur Steuerung relevanten DRG-Kennzahlen (z.B. Casemix, CMI, Outlierinformationen) oder weitere im Krankenhaus bekannte Kennzahlen (z.B. Schnitt-Naht-Zeiten, Sachkosten, vielfältige Prozesskennzahlen, etc.) ausgewiesen werden. Ebenso können aus vorhandenen Vergleichswerten (z.B. DRG-Fallpauschalenkatalog, DRG-Browser mit InEK-Kostenmatrix) errechnete Benchmarks auf KLG-Ebene dargestellt werden. KLG aggregieren daher sonst kaum nutzbare Informationen auf eine klinisch verständliche Ebene, die – im Gegensatz zu einer einzelnen DRG – auch eher einer Steuerung zugänglich ist.
Klinische Leistungsgruppen sind in ihrer Definition (und damit Fallzusammensetzung) nicht anfällig für die jährlichen Überarbeitungen des G-DRG-Systems. Mit welcher DRG-Version Fälle gruppiert werden, hat keinen Einfluss auf die KLG-Zuordnung. Damit können auch die Übergangsgrouper eingesetzt werden. Dies ermöglicht Zeitreihenvergleiche bzw. die Berechnung von Katalogeffekten für die über die KLG beschriebenen medizinischen Fallkollektive.
Ein Vergleich der DRG-Zusammensetzung auf KLG-Ebene kann auch Hinweise über mögliche Fehlkodierungen geben. Weichen zwei Fachabteilungen (oder die gleiche Fachabteilung im Zeitreihenvergleich) im DRG-Portfolio für die gleiche KLG bzw. deren Untergruppen ab, so können weitere Analysen folgen. Wird lediglich die DRG-Zusammensetzung auf Fachabteilungsebene (ohne die medizinische Gruppierung über die KLG) verglichen, lässt sich nur sehr schwer zwischen unterschiedlichen Leistungsinhalten oder unterschiedlicher Kodierung unterscheiden.
Nicht zu unterschätzen sind die KLG für die strategische Planung. Fragen wie mit wieviel Casemixpunkten, Belegungstagen, OP-Kapazitäten etc. gerechnet werden muss, wenn ein Leistungsbereich (weiter) entwickelt werden soll oder ein leistungsstarker Operateur das Krankenhaus verlässt, lassen sich deutlich einfacher und realistischer mit den KLG beantworten.
Nachdem das G-DRG-System weiterhin jährlich an Komplexität gewinnt, ist eine alternative Form der Datenaufbereitung und -darstellung unumgänglich geworden. Die KLG bieten dazu eine langjährig erprobte und stetig verbesserte Plattform.
Literatur:[1] Helling J., Bunzemeier H., Fiori W., Siebers L., Brüning K., Gaber A., Frie M., Babapirali J., Roeder N., (2009), Klinische Leistungsgruppen – Update und Ausblick, das Krankenhaus, 9: 857-62
[2] Roeder, N., Siebers, L., Frie, M., Bunzemeier, H. (2006). DRG-Akzeptanz verbessern. Kliniker erreichen mit klinischen Leistungsgruppen. das Krankenhaus (5) 390-401
Artikel vom 21. April 2015